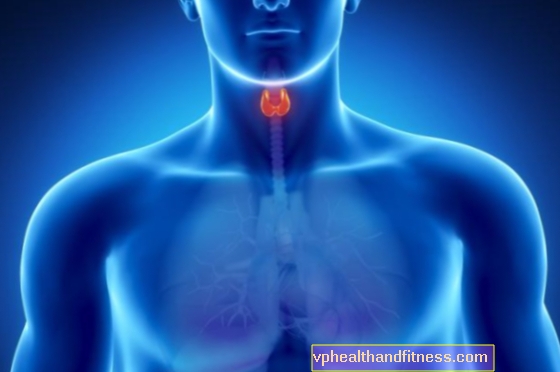
Meme kanseri, kadınlarda teşhis edilen en yaygın kötü huylu neoplazmdır. Göğüs kanseri görülme sıklığı sistematik olarak artmaktadır - Polonya'da her yıl yaklaşık 18.000 yeni vaka teşhis edilmektedir. Hastalığın artan eğilimine rağmen, bu kanser tedavisinin etkinliği sürekli gelişmektedir.Önleyici muayeneler sayesinde, tam iyileşme şansı çok daha yüksek olduğunda erken bir aşamada giderek daha sık tespit edilir. Meme kanseri gelişimi için risk faktörleri nelerdir? Hangi belirtiler endişe verici olmalı? Teşhis ve tedavi süreci nasıldır?
Meme kanseri yaygın bir isimdir - doktorlar meme kanseri veya meme bezi kanseri (Latince. karsinom mammae). Meme kanseri, lobüllerin ve süt kanallarının içini kaplayan epitel hücrelerinden kaynaklanan kötü huylu bir tümördür. Memeyi oluşturan diğer dokuların kanserine de neden olmak mümkündür - ortaya çıkan tümörler sarkom olarak adlandırılır. Bununla birlikte, çok daha nadir görülen bir fenomendir - kanserler, bu organın habis neoplazmalarının% 99'unu oluşturur. Göğüslerin anatomisini bilmek, meme kanserinin en yaygın formlarının nereden geldiğini anlamak da kolaydır:
- memenin duktal kanseri (salgıları boşaltan kanallardan)
- memenin lobüler kanseri (onu üreten hücrelerden)
İçindekiler
- Meme kanseri - nereden geliyor? Göğüs yapısı
- Meme kanseri - epidemiyolojik veriler
- Meme kanseri risk faktörleri
- Meme kanseri - endişe verici semptomlar
- Meme kanseri teşhisi: tarih, testler
- Meme kanseri türleri
- Meme kanseri - tedavi
- Meme kanseri önleme
- Meme kanseri ve doğurganlık, gebelik, emzirme
- Erkek meme kanseri
Meme kanseri - nereden geliyor? Göğüs yapısı
Farklı meme kanseri türlerinin nereden geldiğini anlamak için bu organın nasıl oluştuğunu anlamak önemlidir. Göğüs, süt üretiminden sorumlu olan glandüler dokudan oluşur. Meme bezlerinin dokusu, sekresyona yol açan kanalların başladığı birkaç lob'a (lobül adı verilen) bölünmüştür. Bu tüpler meme ucuna doğru ilerleyerek sütü bez hücrelerinden meme ucunun tepesine taşır.
Meme bezinin parankimi ek dokularla çevrilidir: bağ dokusu kapsülü, kas bantları ve yağ dokusu. Glandüler doku miktarına göre miktarı, kadın vücudundaki yaş, vücut ağırlığı ve hormonal değişikliklerle değişir.
Genç kadınlarda genellikle glandüler doku hakim olurken, onu çevreleyen yağ dokusu miktarı yaşla birlikte artar.
Meme kanseri - epidemiyolojik veriler
İstatistikler, meme kanseri insidansında sürekli artan bir eğilim göstermektedir. Son 30 yılda Polonya'daki vaka sayısı ikiye katlandı. Öte yandan, erken teşhise olanak sağlayan önleyici muayeneler ve sürekli gelişen tedavi yöntemleri sayesinde hayatta kalma istatistikleri sistematik olarak gelişmektedir.
Göğüs kanseri ile mücadele eden hastaların beş yıllık hayatta kalma oranı şu anda% 80'in üzerindedir (bu, bu kanser teşhisi konan hastaların% 80'inin en az 5 yıl daha hayatta kaldığı anlamına gelir). Çok ilerlemiş ve / veya yaygın hastalığı teşhis etme sıklığı da önemli ölçüde azalmaktadır.
50-69 yaş arası kadın grubu, hastalığa yakalanma açısından en büyük risk altındadır. Bununla birlikte, meme kanseri, 20-49 yaş aralığındaki genç hastalarda da giderek daha fazla teşhis edilmektedir.
Bu kanserden ölenlerin sayısı nispeten sabit kalıyor. Bu, giderek daha fazla insana meme kanseri teşhisi konduğu anlamına gelir.
Tanı ile yüzleşme hastalar arasında sürekli korkuya neden olur, ancak onu algılama şekli yavaş yavaş değişir. Meme kanseri, normal bir yaşam sürmenin mümkün olduğu, astım, diyabet veya yüksek tansiyon gibi kronik bir hastalık olarak giderek daha sık tedavi edilmektedir.
Meme kanseri risk faktörleri
-
Seks ve meme kanseri
Meme kanseri vakalarının% 99'u kadınlarda. Bununla birlikte, erkek meme bezlerinin daha az gelişmiş olmasına rağmen, nadir durumlarda kanser için başlangıç noktası olabileceğini bilmeye değer.
-
Yaş ve Meme Kanseri
Meme kanserine yakalanma riski yaşla birlikte artar. Hastalığın en yaygın vakaları 50-69 yaş arası kadınlardır. Sürekli artan yaşam beklentisi nedeniyle, meme kanseri dahil neoplastik hastalıkların insidansında artan eğilimler beklenebilir.
-
Hormonal faktörler ve meme kanseri
Göğüs dokusu, seks hormonları olan östrojenler ve progesterondan güçlü bir şekilde etkilenir. Endokrin sistemi etkileyerek meme kanseri riskini artırabilecek birçok farklı faktör vardır.
Bunlardan biri sözde uzun süreli östrojenik stimülasyon, yani östrojenin meme bezi üzerindeki uzun süreli etkisi. Hem menstrüasyonun erken başlangıcı hem de menopozun geç başlaması ile ilişkilidir.
Diğer risk faktörleri, ilk çocuğun geç doğması veya çocuksuzluğudur.
Emzirmenin meme kanseri gelişimi üzerindeki etkisi belirsizliğini koruyor - bazı araştırmalara göre meme bezlerinde kanser riskini azaltan yapısal ve biyokimyasal değişikliklere neden oluyor.
Doğum kontrol haplarının ve hormon replasman tedavisinin kullanımı, seks hormonlarının intrakorporeal metabolizması üzerinde büyük bir etkiye sahiptir - bu ilaç grupları aynı zamanda meme kanseri olasılığını da arttırır.
-
Genetik faktörler ve meme kanseri
Meme kanseri vakalarının yaklaşık% 5'i genetik bir yatkınlıktan kaynaklanmaktadır. Bu neoplazmanın ailesel oluşumu, BRCA1 ve BRCA2 genlerinin mutasyonu ile ilgilidir. Aynı zamanda yumurtalık kanseri gelişme riskini de artırır.
Ancak mutasyonun varlığı, hastanın% 100 oranında meme kanseri geliştireceği anlamına gelmez. Kaynaklara bağlı olarak risk% 50-80 olarak tahmin edilmektedir.
BRCA1 ve 2 genlerinin bir mutasyonunun neden olduğu kanser, genç kadınlarda istatistiksel olarak daha yaygındır ve doğası gereği daha agresiftir. Neoplastik salgınlar her iki meme bezinde de aynı anda ortaya çıkabilir.
BRCA1 veya 2 mutasyonlarının saptanması, uygun önleyici tedbirlerin alınmasının bir göstergesidir.
-
Diyet ve çevresel faktörler ve meme kanseri
Obezite, düşük fiziksel aktivite, yüksek oranda hayvansal yağ içeren beslenme ve alkol tüketimi göğüs kanserine yakalanma riskini artırır.
Fazla yağ dokusu, meme bezleri için çok önemli olan östrojen metabolizması da dahil olmak üzere vücudun hormonal dengesini etkiler.
-
Meme bezlerindeki değişiklikler ve meme kanseri
Nadiren, önceden var olan iyi huylu değişikliklerin bir sonucu olarak meme kanseri gelişebilir. Kötü huylu olma eğilimi gösterebilecek hücrelerin tespit edildiği atipik proliferatif değişiklikler, dikkatli gözlem ve bazen de uzaklaştırmayı gerektirir.
-
Meme kanseri ve meme kanseri öyküsü
Geçmişte meme kanseri olan hastaların diğer memede kanser gelişme riski önemli ölçüde artmıştır.
-
İyonlaştırıcı Radyasyona Maruz Kalma ve Göğüs Kanseri
Genç yaşta göğüste radyoterapiye (örneğin radyoterapi) maruz kalmak neoplastik süreci teşvik edebilir.
Meme kanseri - endişe verici semptomlar
Memelerin dış görünümündeki değişiklikler veya içlerinde palpe edilebilen bir yumru, genellikle bir doktora görünmenin ilk nedenidir.
Meme bezinin yapısında herhangi bir değişiklik, ciltte kalınlaşma veya kırışıklık, ayrıca memede aniden fark edilen asimetri bir uzmana danışılmalıdır. Meme ucundaki değişiklikler de rahatsız edicidir - herhangi bir akıntı, renk değişikliği, kaşıntı veya içeri sürüklenmesi.
Göğüs ağrısı genellikle hastalar arasında büyük endişenin sebebidir. Çok karakteristik bir semptom değildir ve neoplastik nedenle ilişkili olması gerekmez - adet döngüsünün çeşitli aşamalarına eşlik eden hormonal dalgalanmalardan, iyi huylu değişikliklerin (örn. Kistler) varlığından veya iltihaplı olmasından kaynaklanabilir.
Tipik bir meme kanseri belirtisine denir Tümörün bağ dokusu liflerine sızması ve çekmesi sonucu oluşan portakal kabuğu (meme içindeki deri, renk ve yapı olarak meyvenin kabuğuna benzer).
Portakal kabuğu semptomuna sözde eşlik edebilir enflamatuar meme kanseri. Bu, iltihaplanma belirtileri yoluyla spesifik bir tümör tezahürü şeklidir:
- ateş
- ödem
- ısınma
- Ağrı
- kızarıklık
Lenfatik damarların neoplastik infiltrasyonla tıkanması ve daha sonra meme bezinden lenf çıkışının durdurulmasıyla oluşur. Enflamatuar kanser nispeten agresiftir ve her zaman bir nodül olarak ortaya çıkmaz, bu da gecikmiş tanıya katkıda bulunur.
Daha ileri aşamalardaki meme kanseri semptomları, metastaz oluşumu ile ilişkili yerleri içerebilir.
Genellikle ilk olarak koltuk altı lenf düğümleri etkilenir, genişleme ve şişme olarak kendini gösterir. Bu düğüm grubunun büyük bir infiltrasyonunun, bitişik üst uzuvdan lenf çıkışını engellediği ve şişmesine neden olduğu görülür. Sonraki metastazlar, supraklaviküler fossada bulunan düğümleri içerebilir.
Gelişmiş, yayılmış bir kanser türünün semptomları çok karakteristik değildir:
- kronik yorgunluk
- kilo kaybı
- israf
Metastazın en yaygın olduğu organları da etkileyebilirler:
- karaciğer (sarılık)
- akciğerler (öksürük)
- beyin (nörolojik bozukluklar)
- kemikler (kemik ağrısı)
Meme kanseri teşhisi: tarih, testler
Meme kanseri teşhisi, tıbbi öykü ve fizik muayeneden görüntüleme testlerine, ayrıntılı histopatolojik ve moleküler teşhislere kadar çeşitli aşamalarda gerçekleştirilir.
-
Tıbbi görüşme
Göğüs kanseri şüphesi durumunda bir doktorla ilk görüşmede hem mevcut rahatsızlıklarınız hem de olası kronik durumlarınız hakkında sorular beklemelisiniz. Menstrüasyon öyküsü, geçmiş gebelikler ve hormonal ilaçların kullanımı özellikle kesin olmalıdır. Doktorunuz muhtemelen ailenizde kanser öyküsü (meme kanseri dahil) hakkında soru soracaktır.
-
Fiziksel Muayene
Bir fizik muayene, meme bezlerinin özellikle dikkatli bir şekilde değerlendirilmesi ile vücudun tüm organlarını içermelidir. Palpasyon muayenesi, tümörün potansiyel malignitesinin özelliklerini ortaya çıkarabilir ve ayrıca yerini ve yaklaşık boyutlarını belirlemenizi sağlar. Glandüler doku değerlendirmesi ayrıca sözde Spence'in kuyruğu, bazı kadınlarda koltuk altına doğru uzanan meme bezinin fizyolojik bir parçası. Katılan doktor ayrıca aksiller lenf düğümlerinin durumunu olası metastaz belirtileri için kontrol edecektir.
-
Görüntüleme çalışmaları
Görüntüleme testlerinin rolü, memenin iç yapısını görselleştirmek ve bulunan değişikliklerin doğasının ön değerlendirmesini sağlamaktır. En yaygın olanları:
- X-ışınları kullanılarak meme bezinin görüntülenmesi olan mamografi. 40 yaş üstü kadınlarda meme kanseri için birincil tarama testidir. Mamografi, büyük ölçüde yağ dokusundan (glandüler doku ağırlıklı) yapılan göğüslerin görüntülenmesinde en yararlıdır. Bu nedenle genç hastalarda nadiren kullanılmaktadır. Mamografi, yapılarında mikrokalsifikasyonlar bulunan ve çevredeki dokulara sızma eğilimi olan rahatsız edici nodülleri görselleştirmenize olanak tanır.
- USG, yani ultrason muayenesi - özelliği glandüler dokunun iyi görüntülenmesidir. Genellikle genç hastalarda kullanılırlar. Hamile kadınlar için de güvenlidir. Göğüs ultrasonu, lezyonların yoğunluğunun (tümörleri örneğin sıvı dolu kistlerden ayırt edilmesi), çevreleyen dokulardan sınırlarının ve kesin boyutlarının ön değerlendirmesine izin verir.
- Manyetik rezonans görüntüleme (MRI), en yüksek görüntü kalitesinin incelenmesidir ve yukarıdaki testlerin yorumlanmasına ilişkin şüpheler olduğunda kullanılır. Manyetik rezonans görüntüleme de bazen yüksek risk gruplarından (örneğin BRCA1 ve 2 mutasyonlu) kadınlarda profilaktik muayene olarak kullanılır.
-
Patomorfolojik inceleme
Doku kesitlerinin veya tümör hücrelerinin mikroskop altında incelenmesi, meme kanserinin teşhisinde çok önemlidir. İnceleme materyali çoğunlukla kaba veya ince iğne aspirasyonu ile elde edilir, yani şüpheli doku parçasının özel bir iğne ile toplanması (genellikle mamografi veya ultrason kontrolü altında).
Patoomorfolojik değerlendirme, lezyonun malignitesini, hücre yapısının doğasını ve ilerleme aşamasını belirlemeye izin verir. Cerrahi prosedürler sırasında elde edilen materyallerin mikroskobik incelenmesi, tümörün boyutunu, lenf nodu tutulumunu ve sınırların korunmasını (tümörün tamamen çıkarılıp çıkarılmadığını) belirlemeye izin verir.
Patomorfolojik tanıdaki gelişmeler artık kanser hücrelerinin bireysel özelliklerini belirlemeye ve "zayıf noktalarını" - örneğin hormon bağlayıcı moleküllerin varlığını - bulmaya yardımcı olmak için ek testlerin (sözde immünohistokimya) kullanımına izin vermektedir.
Göğüs kanseri hücrelerinin yapısının bu kadar ayrıntılı bir analizi, çeşitli tedavi türlerine duyarlılığının ön tahminine izin verir. Bu tür etkinlik tahminleri sayesinde, kişiye özel hazırlanmış tedavi rejimleri uygulamak mümkündür.
-
Ek araştırma
İlerlemiş meme kanserinden şüpheleniliyorsa, herhangi bir metastaz bulmak için ek testler gerekli olabilir. Uzak metastatik lezyonların en yaygın yerleri karaciğer, akciğerler, kemikler ve beyindir.
Yaygın bir neoplastik süreçten şüpheleniliyorsa, aşağıdakiler sipariş edilir:
- Göğüs röntgeni
- karın ultrasonu
- bazen beyin ve kemik sintigrafisinin bilgisayarlı tomografisi
Metastazların lokalizasyonunu sağlayan ek bir test, pozitron emisyon tomografisidir (PET).
Diğer neoplazmalarda olduğu gibi, meme kanseri kendini sözde artmış seviyelerde gösterebilir. tümör belirteçleri. En yaygın belirteç türleri Ca 15-3 ve CEA'dır.
Göğüs kanseri teşhisindeki önemi sınırlıdır: Bu neoplazmdan şüpheleniyor olabilirler, ancak buna özgü değillerdir. Diğer hastalıklarda da konsantrasyonları yükselebilir.
Üreme organı neoplazmalarında veya karaciğer hastalıklarında artan Ca 15-3 konsantrasyonu da bulunur. Buna karşılık, CEA'daki bir artış çoğunlukla kolorektal kansere eşlik eder, ancak aynı zamanda diğer hastalıklarla (sadece kanser değil) bir arada bulunabilir.
Tümör belirteçleri daha çok tedavinin ilerlemesini izlemek için kullanılır: eğer konsantrasyonları tedavi süresince azalırsa, kullanılan tedavinin etkinliğinin sinyallerinden biri olabilir.
Markör konsantrasyonlarının belirlenmesi, tümör rekürrensinin saptanmasında da faydalı olabilir.
Meme kanseri türleri
Meme kanseri, evreye, mikroskobik yapıya ve potansiyel maligniteye bağlı olarak çeşitli kriterlere göre sınıflandırılabilir. Tipik olarak, her hasta için teşhisin ayrıntılı bir açıklaması, birkaç sınıflandırma sisteminin atanmasını içerir. Bunlardan en önemlileri:
-
histolojik değerlendirme
Mikroskobik inceleme aşağıdaki soruları cevaplamanıza izin verir:
- Meme kanseri hangi hücrelerden gelir?
Karsinojenez için en yaygın başlangıç noktası, salgı tüplerini hizalayan epiteldeki hücrelerdir. Bu hücrelerden sözde geliyor duktal kanser. Daha az yaygın olarak, süt üreten glandüler lobül hücrelerinde meme kanseri gelişir. Bu tip lobüler kanser olarak adlandırılır. Diğer, daha nadir alt tipler (tümörü oluşturan hücrelerin tipine bağlı olarak) dahil. müsinöz karsinom, tübüler karsinom ve medüller karsinom.
- Tümör hücreleri çevreleyen dokuya sızar mı?
Histopatolojik inceleme, ilerleme aşamasının ilk değerlendirmesini sağlar. İnceleme sonucunda 2 temel tanı türü görebiliriz:
- in situ karsinom (non-invaziv - kanser hücreleri maligndir, ancak, çevreden kesinlikle ayrılırlar ve yakındaki dokulara sızmazlar). Yerinde kanserin ortadan kaldırılması, tam bir iyileşme için çok iyi bir şans sunar.
- invaziv kanser - kanser hücrelerinin yakındaki dokulara yayılma yeteneği vardır.
- Kanser hücrelerinin malignite özellikleri nelerdir?
Mikroskop altında incelendiğinde, göğüs kanseri hücreleri çevrelerindeki sağlıklı hücrelere benzeyebilir. Onlara çok çeşitli diyoruz. İyi farklılaşmış hücreler, yapıları normalden önemli ölçüde farklı olanlara kıyasla daha iyi bir prognozla ilişkilidir. Neoplastik hücrelerin yüksek malignite özellikleri bozulur, kaotik yapı, kontrolsüz çoğalma, uygun mikroskobik yapı kaybı.
Hücrelerin histolojik malignitesinin ölçeği Derecelendirme olarak adlandırılır ve üç aşama içerir:
- GI (oldukça olgun hücreler - en az habis)
- GII
- GIII (en az olgun hücreler - en kötü huylu)
-
hormon reseptörlerinin ve moleküler alt tipin değerlendirilmesi
Prognozun değerlendirilmesinde ve tedavi seçiminde çok faydalı bir araç, hücre zarında bulunan özel reseptörler sayesinde tümör hücrelerinin hormonal sinyallere yanıt verip vermediğini kontrol etmektir.
En sık arananlar östrojen reseptörleri, progesteron ve sözde HER2 reseptörleri. Bu reseptörlerin varlığı, hedefe yönelik tedaviler için iyi bir giriş noktasıdır.
Kanser hücrelerinde, örneğin bir östrojen reseptörü varsa, sözde ilaçla tedaviye iyi bir yanıt verme olasılığı yüksektir. anti-östrojenler.
Hormon reseptörlerinin varlığı hakkındaki bilginin ek, özel mikroskobik incelemelerle kombinasyonu, meme kanserinin moleküler sınıflandırmasının tanımlanmasına izin verdi. Bu döküm, farklı prognoza ve tedaviye beklenen yanıta sahip alt türleri içerir. Onlara ait:
- Luminal A alt tipi: Östrojen reseptörü genellikle bulunur, düşük dereceli hücreler
- Luminal B alt tipi: östrojen reseptörü sıklıkla bulunur, daha yüksek dereceli hücreler
- Bazal alt tip: genellikle üç reseptör tipinin tamamı (östrojen, progesteron, HER2) eksiktir - bu nedenle bu alt tip aynı zamanda "üçlü negatif" olarak da adlandırılır. Özellikleri, bazı tedavilerin sınırlı uygulanabilirliğini belirler ve daha kötü prognoza neden olur.
- HER2 pozitif alt tipi: Artmış HER2 aktivitesi, daha büyük tümör agresifliği ile ilişkilendirilirken, diğer yandan bu reseptöre (Trastuzumab) karşı hedefli tedaviye izin verir.
TNM sınıflandırması
Uluslararası TNM sınıflandırması, tümörün 3 temel özelliğini dikkate alır:
- T (tümör) - tümörün boyutu
- N (düğümler) - çevreleyen lenf düğümlerinin katılımı
- M (metastaz) - uzak metastaz oluşumu
Klinik ilerleme derecesi, çeşitli tedavi türlerinin prognozunu ve uygulanabilirliğini belirler (daha fazlası aşağıda).
Meme kanseri - tedavi
Göğüs kanseri tedavisi yönteminin seçimi, hastanın bakış açısını ve tüm test sonuçlarının derinlemesine analizini dikkate alarak uzmanlardan oluşan bir ekibe (cerrahlar, onkologlar, radyoterapistler) danışmayı gerektirir.
Meme kanserinin tek bir hastalık olmadığının farkına varmak önemlidir - saldırganlık ve her tedavi türüne yanıt açısından farklılık gösteren birçok alt tipi vardır. Hastalığın ciddiyeti, bir tedavi rejimi seçiminde her zaman anahtar faktördür.
Meme kanserinin cerrahi tedavisi
Ameliyat, meme kanserinin birincil tedavisidir. Bir tümör ne kadar erken keşfedilirse, tam ve başarılı cerrahi tedavi şansı o kadar artar. Cerrahi, farklı doku aralıklarını içerebilir:
- lumpektomi, yani tümörün kendisinin çıkarılması - bu tür cerrahi küçük tümörler için kullanılır
- kadranektomi, yani memenin dört kadranından biri ile birlikte tümörün çıkarılması
Yukarıdaki tedavilerin her ikisi de sözde aittir. tasarruf işlemleri. Daha ileri meme kanseri durumunda, radikal cerrahi kullanılır - mastektomi. Bu, tüm memeyi alma prosedürüdür.
Göğüs bezi ameliyatına ek olarak, etkilenen lenf düğümlerinin de çıkarılması gerekebilir. Kanser hücrelerinin onlara yayılıp yayılmadığını görmek için nöbet düğümü. Tümör bölgesinden lenfin ilk aktığı en yakın lenf düğümüdür.
Sentinel düğümde kanser hücreleri bulunursa, bu, daha uzaktaki aksiller lenf düğümlerinin de dahil olabileceği anlamına gelir. Bu durumda, onları çıkarmak gerekir (sözde lenfadenektomi).
Sentinel düğüm kanser hücrelerinden yoksun "temiz" olduğunda, kalan lenf düğümlerinin çıkarılmasına gerek yoktur.
Meme kanseri tedavisinde radyoterapi
Işınlama, cerrahi bir prosedürü tamamlayıcı bir tedavi olabilir - tümör kalıntılarının tamamen yok edilmesini sağlar. Ek radyoterapi kullanımı sayesinde koruyucu operasyonlar yapmak mümkündür.
Bazen, ışınlama, başlangıçta tümörün boyutunu küçültmek için ameliyattan önce de kullanılır. Farklı tedavi türlerinin kombinasyonuna kombinasyon tedavisi denir.
Radyasyon tedavisinin yerel komplikasyonları şunları içerebilir:
- ciltte kızarıklık
- kaşıntılı döküntü
- yerel şişlik ve ağrı
Meme kanseri tedavisinde kemoterapi
Kemoterapinin amacı, hücrelerin çoğalmadıkları zaman bölünmesini durdurmaktır. Radyasyon tedavisi gibi, hem ameliyat öncesi hem de ameliyat sonrası kullanılabilir.
Kemoterapi bazen, ilerlemiş meme kanseri vakalarında, ameliyatın mümkün olmadığı durumlarda tedavinin temelini oluşturur.
Ne yazık ki, kemoterapötik ajanların etkisi seçici değildir, kanser hücrelerini yok etmenin yanı sıra, aynı zamanda vücudun sağlıklı, düzgün şekilde bölünen hücreleri üzerinde de büyük bir etkiye sahiptir. Bununla birlikte, kemoterapinin kalıcı yan etkilerini azaltmaya yardımcı olmak için günümüzde gittikçe daha fazla ilaç mevcuttur.
Ayrıca sürekli olarak yeni kemoterapi rejimleri üzerinde çalışıyoruz.
Son yılların başarılarından biri, sözde gelişmedir. metronomik kemoterapi. Ana varsayımı, kısa aralıklarla (birkaç haftada bir büyük dozlarda kemoterapötik ajanların uygulandığı geleneksel kemoterapinin aksine) küçük dozlarda ilaçların uygulanmasıdır.
Bu sayede terapi daha güvenlidir, etkinliğini korurken daha az yan etkiye neden olur.
Meme kanserinde hormon tedavisi
Kanser hücrelerinin yüzeyindeki hormon reseptörlerinin varlığı, hormon tedavisinin uygulanmasını mümkün kılar. Kanser östrojen reseptörlerine sahipse, bu reseptörleri bloke eden (örneğin Tamoksifen) veya östrojen sentezini inhibe eden ilaçlar (sözde aromataz inhibitörleri, örneğin anastrozol) kullanılır.
Hormon tedavisinin başka bir varyantı, yumurtalıklar tarafından seks hormonlarının üretiminin engellenmesidir. Bu tür tedavinin en sık görülen yan etkileri kan pıhtılaşmasında artış ve kemik mineral yoğunluğunda azalmadır (osteoporoz).
Hedefe yönelik tedavi
Kanserin biyolojisini anlamakta suçlama, belirli hedefleri hedefleyen yeni ilaçların piyasaya sürülmesine neden oldu. Bir örnek, HER-2 reseptörlerine etki eden bir ilaç olan Trastuzumab'dır. Bu gruptaki birçok ilaç şu anda klinik denemelerdedir. Bu tür tedavinin önemli bir dezavantajı, çok yüksek maliyetidir.
Adjuvan ve neoadjuvan tedavi
Meme kanseri tedavisi gören hastalar, adjuvan ve neoadjuvan tedavi kavramlarıyla karşılaşabilirler. Bunlar, operatif tedavileri tamamlayan terapilerin isimleridir.
Adjuvan tedavi, cerrahi tedaviden sonra kullanılır - amacı, ameliyat sırasında eksize edilmeyen tümör hücrelerini ortadan kaldırmaktır.
Öte yandan neoadjuvan tedavi işlemden önce kullanılır - başlangıçta tümörü küçültmeye ve büyümesini yavaşlatmaya izin verir.
Her durumda, tedavi rejimi ayrı ayrı seçilir - adjuvan ve neoadjuvan tedavinin rolü, hem kemoterapi, radyasyon ve hormon tedavisi hem de bu yöntemlerin kombinasyonları ile oynanabilir.
Hafifletici tedavi
Palyatif tedavi, hastalık tam olarak tedavi edilemediğinde yapılır. Temel amacı hastanın yaşam kalitesini uzatmak ve iyileştirmektir. Doğrudan tümör üzerinde çalışan tedavi (yukarıda belirtilen tüm yöntemler) ve hastalığın semptomlarını hafifletmek için hem kullanılır. En önemli tedavi yönleri şunları içerir:
- analjezik tedavi
- beslenme tedavisi
- psikoterapi
- metastatik odaklarla ilişkili semptomların azaltılması
Meme kanseri önleme
Diğer hastalıklarda olduğu gibi meme kanserinde de iki önleme aşaması vardır: birincil ve ikincil. Birincil profilaksi, hastalığın ortaya çıkmasını önlemeyi amaçlamaktadır. İkincil profilaksinin amacı, kanseri erken evrede tespit etmek ve hemen tedaviye başlamaktır.
Meme kanserinin birincil önlenmesi
Meme kanseri durumunda, birincil koruma ikincil korumadan daha az önemlidir - çünkü hastalığı önlemenin% 100 garantisi yoktur. Bununla birlikte, kesinlikle meme kanserinin risk faktörlerini tanımaya ve bizim etkilediğimiz faktörleri azaltmaya değer. Bunlar esas olarak sağlıklı bir yaşam tarzının unsurlarıdır:
- dengeli beslenme
- fiziksel aktivite
- alkol tüketimini azaltmak
- sağlıklı bir vücut ağırlığını korumak
Ayrıca, geç annelik veya östrojen içeren ilaçların kullanımı gibi hormonal faktörlerin neden olduğu artan riskin farkında olmak da önemlidir.
Meme kanserinin ikincil önlenmesi
İkincil profilaksi şu anda meme kanseri teşhisi konan hastaların iyileşme oranını ve prognozunu iyileştirmeyi amaçlayan en önemli aktivite yöntemidir. Hastalığı erken aşamada tespit etmek, tam etkili bir tedavi için en iyi şansı veren faktördür.
Meme kanseri uzun süre gizli kalabilir ve herhangi bir belirti vermeyebilir. Bu nedenle, bu kanser için tarama programları ve anahtar rolleri hakkında farkındalık yaratmak için bilgilendirme kampanyaları var. En yaygın ikincil önleme yöntemleri şunları içerir:
- tarama testleri
Polonya'da, 50-69 yaş arası kadınları hedefleyen bir meme kanseri önleme programı vardır. Program kapsamında hastalar 2 yılda bir tarama mamografisine girebilirler. Bazı durumlarda (örneğin aile öyküsü meme kanseri) hastalar her yıl muayeneye sevk edilebilir.
Genç kadınlarda, özel endikasyonlar olmadıkça mamografi ile tarama yapılması önerilmez. Meme kanseri tedavisinin etkinliğine ilişkin ülke çapındaki istatistiklerin iyileştirilmesinin koşulu, davet edilen hastaların en yüksek yüzdesinin tarama testlerine katılımıdır.
Polonya'da, kadınların önlenmesi ve bildirilmesi konusundaki farkındalık sürekli artmaktadır. Ancak yine de Batı Avrupa'dakinden önemli ölçüde daha düşüktür.
- kendi kendine meme muayenesi
Kendi kendine meme muayenesinin meme kanserinden ölüm oranını azaltmadaki etkinliği bilimsel olarak kanıtlanmamıştır. Bununla birlikte, çoğu doktor, hastaları göğüslerin görünümünü düzenli olarak değerlendirmeye ve göğüslerinde herhangi bir değişiklik aramaya teşvik eder: topaklar, cilt kırışıklıkları veya meme başı akıntısı.
Test, döngünün ilk aşamasında yapılmalıdır. Kendi kendine muayene, meme bezlerinin normal görünümü ve tutarlılığı hakkında farkındalık kazanmaya yardımcı olur. Bu sayede herhangi bir değişikliği daha hızlı fark etmek mümkündür. Göğüslerini düzenli olarak muayene eden hastalar ayrıca onkolojinin daha farkındadır ve tarama testlerine daha isteklidir.
- yüksek riskli gruplarda profilaksi
Meme kanserine yakalanma riski yüksek olan hastalar için özel profilaktik tavsiyeler geçerlidir. BRCA1 veya BRCA2 genlerinde mutasyonların varlığının doğrulanması veya ailede meme kanseri öyküsünün varlığı, daha erken uygulama ve daha sık tarama için temeldir.
25 yaşından itibaren profilaktik mamografi / ultrason muayeneleri (memenin yapısına bağlı olarak) yıllık olarak yapılmalıdır. BRCA mutasyonu taşıyıcılarında ek manyetik rezonans görüntüleme önerilir.
Bu mutasyona sahip hastaların bir kısmı profilaktik mastektomi yani memenin çıkarılmasına karar verir. Kanser riskini önemli ölçüde azaltan, ancak aynı zamanda hastalar için yüksek psikolojik bir yük ile ilişkilendirilen bir yöntemdir.
Yüksek riskli kadınlar için ayrılan bir başka profilaksi türü, östrojen blokerlerinin (örn. Tamoksifen) önleyici uygulamasıdır. Bu tür bir tedaviye başlama kararı her zaman bireysel olarak alınır, çünkü bu ilaçların kullanımı ciddi yan etki riskiyle (örneğin tromboembolik olaylar) ilişkilidir.
Meme kanseri ve doğurganlık, gebelik, emzirme
Genç kadınlar ve geç annelik arasında artan meme kanseri insidansı, doktorları ve hastaları kanser karşısında gebeliği planlamak ve yönetmekle ilgili zorluklarla karşı karşıya bırakmaktadır.
Meme kanseri tedavisi sonrası gebelik planlayan hastaların tedaviyi bıraktıktan sonra en az iki yıl beklemeleri tavsiye edilir. Bu, nüks riskinin en yüksek olduğu dönemdir.
Ayrıca anti-kanser tedavisinin doğurganlığınız üzerindeki olası etkilerini dikkate almak çok önemlidir. Kemoterapi, üreme işlevi üzerinde en önemli etkiye sahiptir. Önemli yan etkisi geçici veya kalıcı kısırlık olabilir (özellikle yaşlı hastalarda). Bu nedenle, bazı kadınlar tedaviye başlamadan önce, yardımcı üreme tekniklerini (in vitro) - yumurta veya embriyoları dondurmaya karar verirler.
Hamile bir kadında meme kanserinin tespiti bu dönemin fizyolojik farklılıkları nedeniyle daha zor olabilir. Semptomlardan bazıları yanlışlıkla gebeliğin seyri ile ilişkilendirilebilir ve bu nedenle gözden kaçabilir.
Erken yaşta meme kanseri genellikle daha fazla saldırganlık ve tedaviye direnç ile karakterize edilmesine rağmen, gebelik ve kanserin bir arada olması prognozu kötüleştirmez.
Hamile bir kadında meme kanserinin teşhisi ve tedavisi diğer vakalara benzer, ancak bazı önemli farklılıklar vardır.
İlk olarak, büyük miktarda radyasyon kullanan teşhis testlerinden kaçınılır. Tedavi, radyo veya hormon tedavisini içermez.
Kemoterapi uygulaması gebeliğin ilk üç ayında askıya alınır - bu, fetüsün iç organlarının oluştuğu ve toksik hasar risklerinin en yüksek olduğu zamandır. Kemoterapi ilaçlarının çoğu ikinci ve üçüncü trimesterde verilebilir.
Tümörün cerrahi olarak çıkarılması prensipte gebeliğin herhangi bir aşamasında yapılabilir. Daha agresif tedaviye ihtiyaç varsa, daha erken bir doğum tarihi gerekli olabilir.
Anti-kanser tedavisi sırasında ve sonrasında emzirme olasılığı birçok faktöre bağlıdır. Bebek sahibi olduktan sonra kemoterapi alıyorsanız, emzirmemelisiniz. İlacın gıdaya girme riski ve bunun yenidoğan üzerindeki etkileri vardır.
Ameliyat sonrası emzirme kapasitesi büyüklüğüne bağlıdır.
Öte yandan radyoterapi, süt salgılanmasındaki bozukluklar ve meme bezinin radyasyona bağlı iltihaplanma riskiyle ilişkilendirilebilir.
Erkek meme kanseri
Tüm meme kanseri vakalarının yaklaşık% 1'i erkeklerde görülür.
Erkeklerde bu kanserin çoğu vakası, genetik bir yatkınlıkla ilişkilidir - BRCA genlerindeki mutasyonların varlığı (esas olarak BRCA2).
Diğer risk faktörleri arasında hormonal bozukluklar, özellikle erkek cinsiyet hormonlarının miktarında bir azalma (esas olarak testosteron) ve kadın hormonlarının (östrojenler) miktarında bir artış yer alır. Bu tür değişikliklerin en yaygın nedenleri karaciğer hastalığı, hormonal ilaçlar ve obezitedir.
Hastalığa yakalanma riskini artıran bir diğer faktör de kronik alkol tüketimidir.
Erkeklerde meme kanseri teşhisi, daha önce bir yumru (göğüslerde küçük hacim) fark ederseniz daha hızlı olabilir.
Öte yandan birçok erkek, cinsiyetlerinin meme kanseri olasılığını dışlamadığının farkında değildir.
Teşhis ve tedavi süreci, kadınlarda kullanılan şemalara benzer.
Erkek meme kanseri nispeten sıklıkla östrojen ve progesteron reseptörlerinin varlığı ile karakterize edilir, bu da onu hormon tedavisine duyarlı hale getirir.
Erkeklerde bu kanserin nispeten nadir görülmesi nedeniyle, farklı tedavi rejimlerinin etkililiğinin karşılaştırılması ve yeni hedeflenen ilaçlara verilen yanıt henüz çok merkezli araştırma çalışmalarında doğrulanmamıştır.
Kaynakça:
- "Meme kanseri hakkında farkındalık ve güncel bilgiler" M. Akram, M. Iqbal, M. Daniyal, A. U. Khan, Biological Research 2017, on-line erişim
- "Meme Kanserinin Klinik Tanı ve Yönetimi" E. McDonald, A. S. Clark J. Tchou, P. Zhang, G.M. Freedman, The Journal of Nuclear Medicine, 1 Şubat 2016, çevrimiçi
- "Hamilelikte Meme Kanseri" S. Durrani, S. Akbar, H. Heena, Cureus 2018, çevrimiçi erişim
- National Cancer Registry, www.onkologia.org.pl

Bu yazarın diğer makalelerini okuyun









---przyczyny-objawy-i-leczenie.jpg)
---zastosowanie-i-dawkowanie.jpg)




-porada-eksperta.jpg)